Remedios para la isquemia
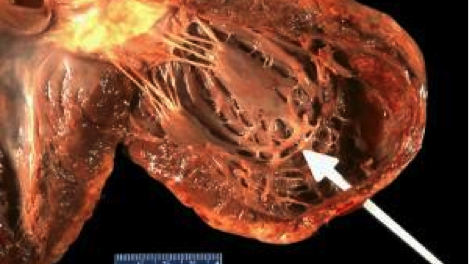
La isquemia miocárdica es un trastorno intermedio en la enfermedad de las arterias coronarias durante el cual el tejido cardíaco presenta de forma brusca o progresiva una falta de oxígeno y de otros nutrientes.
En ocasiones, el tejido cardíaco afectado puede mo ir. Cuando el flujo sanguíneo queda totalmente obstruido la isquemia puede producir un ataque cardíaco. Puede ser silente o sintomática; la sintomática se caracteriza por dolor torácico y angina de pecho. Esta se produce con más frecuencia en mujeres que en hombres y cuando las personas envejecen.
El 25% de las mujeres por encima de 85 años y el 27% de los hombres entre 80 y 84 años tienen angina de pecho. Las personas con angina de pecho presentan riesgo de padecer un ataque cardíaco.
La angina de pecho estable durante el ejercicio puede mejorar rápidamente con el reposo o tomando nitroglicerina, y dura entre 3 y 20 minutos; la angina de pecho inestable, que incrementa el riesgo de ataque cardíaco, ocurre con mayor frecuencia, dura más, es más grave y puede producir malestar durante el reposo o el ejercicio suave.
La isquemia también puede producirse en las arterias del cerebro, cuya obstrucción puede dar lugar a un accidente vascular cerebral (entre el 80 y el 85%). La mayor parte de las obstrucciones de las arterias cerebrales se deben a un coágulo sanguíneo, generalmente en una arteria que ya presenta un estrechamiento por una placa de aterosclerosis. A veces, un coágulo procedente del corazón o de la aorta viaja hasta una arteria cerebral.
Un ataque isquémico transitorio (AIT) es un accidente vascular cerebral mínimo causado por una deficiencia temporal de un aporte de sangre al cerebro o por un coágulo sanguíneo que obstruye brevemente una arteria cerebral; se presenta bruscamente, dura unos minutos o algunas horas, y es un signo de alarma inminente. La isquemia también puede afectar a los intestinos, las piernas, los pies y los ríñones.
La isquemia casi siempre está causada por la obstrucción de una arteria, generalmente debido a una placa de aterosclerosis. La isquemia miocárdi-ca también puede deberse a coágulos sanguíneos (que tienden a formarse sobre la placa), espasmos o contracciones arteriales, o cualquier combinación de estos factores. La isquemia silente suele ser el resultado de un estrés emocional o mental o del ejercicio, pero no presenta síntomas. La angina de pecho suele derivarse de un aumento de las demandas de oxígeno cuando el corazón trabaja más intensamente de lo habitual, por ejemplo, durante el ejercicio o el estrés mental o físico.
Los factores de riesgo de isquemia miocárdica son los mismos que los de enfermedad coronaria, ataque isquémico transitorio y accidente vascular cerebral:
• Herencia. Las personas cuyos padres tienen enfermedad de las arterias coronarias presentan más posibilidades de sufrir isquemia. Las personas de origen afroamericano también muestran un mayor riesgo.
• Sexo. Los hombres tienen más probabilidades de padecer ataques cardíacos que las mujeres y a una edad más temprana. En cambio, es más probable que la angina de pecho se presente en mujeres.
• Edad. Los hombres de 45 años o mayores y las mujeres de al menos 55 años tienen un riesgo mayor, que aumenta con la edad.
• Consumo de tabaco. Aumenta tanto la posibilidad de presentar enfermedad de las arterias coronarias como de morir. El humo secundario del tabaco también aumenta el riesgo.
• Colesterol elevado. El riesgo de presentar enfermedad de las arterias coronarias aumenta a medida que se incrementan las cifras de colesterol en sangre. Cuando se combina con otros factores, el riesgo es aún mayor.
• Presión sanguínea elevada. Hace que el corazón trabaje más intensamente y, con el tiempo, lo debilita. Cuando se combina con obesidad, consumo de tabaco, colesterol elevado o diabetes, el riesgo de taquicardia o de accidente vascular cerebral aumenta varias veces.
• Cifras elevadas de fibrinógeno. El fibrinógeno es la proteína implicada en la coagulación sanguínea y en la formación de la placa.
• Cifras elevadas de homocisteína. La homocisteína también participa en la formación de la placa.
• Lesión oxidante, que indica una elevación de las cifras de peróxido lipídico. Estas cifras elevadas representan niveles altos de radicales libres y deficiencia de antioxidantes.
• Falta de actividad física. La falta de ejercicio incrementa el riesgo de enfermedad de las arterias coronarias.
• Diabetes mellitus. El riesgo de presentar enfermedad de las arterias coronarias es muy elevado en los diabéticos.
• Obesidad. El exceso de peso incrementa la tensión del corazón y el riesgo de presentar enfermedad de las arterias coronarias, aunque no existan otros factores de riesgo asociados. La obesidad aumenta la presión sanguínea y el colesterol en la sangre, y puede dar lugar a diabetes y otros trastornos.
• Estrés y cólera. Algunos científicos creen que el estrés y la cólera pueden contribuir al desarrollo de la enfermedad de las arterias coronarias. El estrés aumenta la frecuencia cardíaca y la presión de la sangre y puede lesionar la capa interna de las arterias. Los ataques de angina de pecho suelen producirse después de crisis de cólera, al igual que muchos ataques cardíacos y accidentes vasculares cerebrales.
Los síntomas de la angina de pecho son los siguientes:
• Un dolor opresivo, urente e intenso, que suele percibirse por debajo del esternón y puede extenderse a la garganta, la mandíbula o un brazo.
• Sensación de pesadez u opresión no dolorosa.
• Sensación similar al meteorismo o la indigestión.
• Ataques provocados por el ejercicio y que se calman con el reposo.
Si el dolor o el malestar continúa o se intensifica, hay que buscar ayuda médica inmediata, preferentemente antes de 30 minutos.
Los síntomas de AIT son:
• Debilidad brusca, temblor o entumecimiento, generalmente en un brazo o una pierna, o bien en ambos brazos y la pierna del mismo lado del cuerpo, y en ocasiones en la cara.
• Pérdida brusca de la coordinación.
• Pérdida de la visión o visión doble.
• Dificultad para hablar, vértigo y pérdida del equilibrio.
Las pruebas diagnósticas para la isquemia miocárdica son: electrocardiograma en reposo o durante el ejercicio; gammagrafías (estudios radiactivos del corazón), ecocardiografía; coronariografía y en ocasiones, tomografía por emisión de positrones. Las pruebas diagnósticas del AIT incluyen una revisión por parte del médico, tomografía computarizada, ecografía de la arteria carótida (ecografía Doppler) y resonancia magnética. La angiografía es la mejor prueba para demostrar la isquemia de cualquier órgano.
El electrocardiograma (ECG) muestra la actividad del corazón y puede revelar la falta de oxígeno. Se colocan electrodos cubiertos con gelatina sobre el pecho del paciente, los brazos y las piernas. Se registra en papel la actividad del corazón (requiere unos diez minutos y se realiza en la consulta del médico).
Un tipo especial de electrocardiograma, la prueba de esfuerzo, mide la respuesta del paciente al ejercicio y se realiza sobre una cinta móvil o una bicicleta estática. Debe efectuarse en la consulta del médico o en un laboratorio de ejercicio y requiere entre 15 y 30 minutos. Esta prueba es más exacta que un ECG de reposo para diagnosticar la isquemia. A veces, se realiza un ECG ambulatorio, que consiste en que el paciente lleve una máquina de registro continuo de ECG (monitor de Holter) durante 12, 24 o 48 horas.
La gammagrafía de perfusión miocárdica y la angiografía con radioisótopos son estudios nucleares que requieren la inyección de un material radiactivo (por ejemplo, talio), que es absorbido por el tejido sano. Mediante una cámara especial se obtiene una serie de imágenes del movimiento del material radiactivo a través del corazón. Ambas pruebas suelen realizarse en un departamento de
medicina nuclear y requieren entre 30 y 60 minutos. En ocasiones, la gammagrafía de perfusión se efectúa al acabar la prueba de esfuerzo.
El ecocardiograma emplea ondas ultrasónicas para crear una imagen de las cámaras y de las válvulas del corazón. El técnico aplica gel sobre un transductor manual y lo presiona contra el pecho del paciente. Las ondas sonoras del corazón se convierten en una imagen en un monitor. Suele realizarse en un laboratorio de diagnóstico externo de cardiología y requiere entre 30 y 60 minutos. Puede poner de manifiesto anomalías en la pared estructural que indican isquemia, pero no evalúa directamente las arterias coronarias.
La angiografía coronaria es la técnica diagnóstica más exacta, pero también es la más invasiva. Muestra las cámaras del corazón, los grandes vasos y las arterias coronarias mediante el empleo de una solución de contraste y la tecnología de rayos X. Se obtiene una imagen móvil del flujo sanguíneo a través de las arterias coronarias.
El paciente está despierto, aunque sedado, y conectado a electrodos de ECG y a una vía endovenosa. Se inyecta un analgésico local; después, el cardiólogo inserta un catéter en un vaso sanguíneo y lo conduce hasta el corazón. La angiografía coronaria se realiza en un laboratorio de cateterización cardíaca y tarda entre media hora y dos horas.
La tomografía por emisión de positrones (PET) es un prueba nuclear no invasiva que se emplea para evaluar el tejido cardíaco. Permite la obtención de una imagen derivada de las partículas radioactivas de un contraste administrado por vía endovenosa y proporciona una imagen tridimensional del tejido cardíaco. Se realiza en el hospital y suele precisar entre una y dos horas. El PET es muy caro y no está disponible en todos los centros.
La tomografía computarizada y la resonancia magnética son métodos de obtención de imágenes a través de un ordenador. La tomografía computarizada (TC) emplea un haz fino de rayos X que proporciona imágenes tridimensionales de los tejidos blancos. Se realiza en el hospital y requiere menos de un minuto. La resonancia magnética (RM) utiliza un campo magnético para obtener imágenes claras y transversales de los tejidos blandos. El paciente permanece sobre una camilla que se desplaza a través de un túnel parecido al de la tomografía computarizada. Suele realizarse en el hospital y tarda unos 30 minutos.
Remedios populares
Remedio para la isquemia #1: La fitoterapia occidental recomienda el espino albar (Crataegus laevigata o Crataegus oxyacanthá) para aliviar la angina de pecho, ya que refuerza la contractilidad del músculo cardíaco.
Remedio para la isquemia #2: Usar la medicina homeopática como el cactus (Cactusgrandiflorus)
Quizá te interese conocer anticoagulantes naturales
Remedio para la isquemia #3: Abana, una mezcla de plantas y minerales utilizados en medicina ayurvédica, puede reducir la frecuencia y gravedad de los ataques de angina de pecho.
Recomendaciones
El ejercicio, especialmente el aeróbico, es esencial para la salud de la circulación. Se recomienda que el paciente practique ejercicio tres veces a la semana, cada vez durante 20 minutos.
Las técnicas de relajación mente/cuerpo, como yoga, meditación, reducción del estrés y biofeed-
back, pueden ayudar a controlar las emociones y el estrés.
El empleo de la terapia de quelación, la inyección a largo plazo de un cóctel de aminoácidos sintéticos, el ácido etilenodiaminotetraacético y medicamentos anticoagulantes y nutrientes está en discusión.
Las modificaciones dietéticas son esenciales en el tratamiento y la prevención de la enfermedad isquémica del corazón. Se recomiendan los siguientes cambios dietéticos:
• Limitar la ingesta de carnes rojas y grasas animales, ya que contienen grandes cantidades de colesterol y grasas saturadas.
• Consumir una dieta sana para el corazón, sobre todo a base de frutas frescas, verduras, cereales, legumbres y nueces. El aumento de la cantidad de fibra (que se encuentra en las frutas y verduras frescas, los cereales y las legumbres) puede ayudar al organismo a eliminar el exceso de colesterol a través de las heces.
• Evitar el café (con cafeína o sin cafeína) y el consumo de tabaco. Dejar de fumar puede impedir la lesión producida por las sustancias tóxicas (oxidantes) que contiene el humo del tabaco.
• Tomar suplementos polivitamínicos y minerales de alta potencia (un comprimido al día). Los pacientes cardíacos pueden precisar cantidades elevadas de antioxidantes, como vitaminas C y E. Deben tomar una cantidad diaria total de 500 a 1.000 mg de vitamina C y de 400 a 800 IU de vitamina E. También deben ingerir una cucharada de aceite de semilla de lino o de aceite de pescado cada día. El aceite de semilla de lino es una buena fuente de ácidos grasos omega-3. Numerosos estudios han demostrado los efectos cardioprotectores de los ácidos grasos omega-3.
• Considerar la conveniencia de tomar suplementos para problemas de salud específicos. Las personas con diabetes pueden beneficiarse del cromo, el ajo y suplementos de pantetina. La niacina, el aceite de semilla de lino y el ajo ayudan a tratar el aumento de fibrinógeno. Las personas con cifras elevadas de homocisteína pueden necesitar vitamina B6, vitamina B12 y ácido fólico. Los pacientes con cifras elevadas de peróxido lipídico necesitan más antioxidantes para evitar los daños producidos por los radicales libres. Los antioxidantes, como las vitaminas C y E, selenio, Ginkgo biloba, arándanos (Vaccinium myrtillus) y espino albar, ayudan a impedir la lesión arterial inicial que puede formar placas de aterosclerosis.
Quizás te interese conocer
Descubre ¿Cómo reconocer los síntomas de un infarto en la mujer?
Mantener un peso corporal adecuado también es importante. Las personas con un 20% o más de exceso de peso tienen un mayor riesgo de presentar enfermedad de las arterias coronarias o accidente vascular cerebral.
El consumo de tabaco tiene muchos efectos adversos sobre el corazón y las arterias, y debe evitarse. La lesión cardíaca resultante puede mejorarse si se abandona el hábito. Varios estudios han
demostrado que los exfumadores tienen el mismo riesgo de enfermedad cardíaca que los no fumadores al cabo de cinco a diez años después de haberlo dejado.
El consumo de alcohol en exceso puede aumentar los factores de riesgo de enfermedad cardíaca. Sin embargo, un consumo moderado de alcohol protege contra la enfermedad de las arterias coronarias (30 g de alcohol diarios, es decir, una copa o un vaso de vino o dos vasos de cerveza).
Las drogas pueden afectar de forma muy negativa al corazón, y nunca deben tomarse. Incluso estimulantes, como la efedra, y descongestivos, como la seudoefedrina, pueden ser perjudiciales para pacientes con hipertensión o enfermedad coronaria.
Hay que tratar la hipertensión. La presión sanguínea elevada puede controlarse completamente mediante cambios en el estilo de vida y medicamentos. El estrés, que puede aumentar el riesgo de un ataque cardíaco o de un accidente vascular cerebral, también debe evitarse o controlarse.
Conozca también
Remedios para las venas varicosas o várices
Remedios caseros para la circulación
Remedios naturales para la flebitis
Remedios para el síndrome de la clase turista o trombosis venosa profunda
















































































































































































Deja un comentario